もうすぐ立春ですね。
先日、近くの公園で梅の蕾を見つけました。
寒気の中にも早春の息吹が感じられ、ほっこりした気持ちになりました。
とは言え、まだまだ厳しい寒さが続きそうです。
防寒対策をしっかりして、風邪やインフルエンザに負けないように頑張りましょう。
少し前になりますが、小児の歯科治療中に患児が死亡したというニュースを、耳にした方もいらっしゃるのではないかと思います。
患児が死亡に至った要因は複数考えられます。
まず、①治療時に使用するロール綿での窒息による低酸素症
次に、②局所麻酔でのアナフィラキシーショックによる低酸素症
そして、③麻酔中毒による低酸素症
これらの3つの要因は、すべて最終的には低酸素症が死因となりますが、それぞれの誘因は異なります。
例えば、窒息は物理的な上気道閉塞によって起きるもので、ある程度、事前に予防が可能です。
しかし、アナフィラキシーショックや麻酔中毒は予防が難しく、迅速な診断・対処が求められます。
今回は、アナフィラキシーショックに焦点を当てて説明していきます。
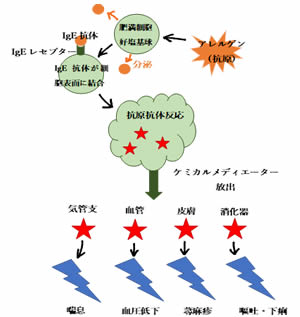
1.アナフィラキシーショックとは?
表1:抗原-抗体反応の違いでアナフィラキシーショックにはⅠ型〜四型アレルギーまであります。
| 種類 | Ⅰ型 | Ⅱ型 | Ⅲ型 | Ⅳ型 |
|---|---|---|---|---|
| 関与する 抗体 |
IgE | IgG・IgM | IgG・IgM | T細胞 |
| 関与する 細胞 |
肥満細胞 好塩基球 |
K細胞・NK細胞 マクロファージ |
好中球 血小板 |
マクロファージ キラーT細胞 |
| 代表的 疾患 |
気管支喘息 アナフィラキシー ショック |
重症筋無力症 | 血清病 ループ腎炎 |
ツベルクリン反応 接触性皮膚炎 (金属アレルギー) |
その中でも、もっとも症状の進行が急速で命に関わるのがⅠ型アレルギーで、その中にアナフィラキシーショックは分類されています。
よくテレビで拝見するピーナッツを食べて起きるショックやミツバチに刺されて起きるショックがこれになります。
2.発生機序
肥満細胞や好塩基球の膜表面の抗原特異的IgEにアレルゲンが
結合することで、これらの細胞から即時にケミカルメディエーター
が放出されます。
この放出されたケミカルメディエーターの働きにより様々な
アナフィラキシー症状が出現します。
3.アナフィラキシーの症状
①皮膚症状:蕁麻疹
②呼吸症状:気管支喘息
③循環症状:頻脈(100/回以上)・血圧低下
④消化器症状:腹痛・嘔吐・下痢
アレルゲンの暴露から症状発現までの時間が短いほど重症化します。
4.見分け方
| 局所麻酔中毒 | アナフィラキシー ショック |
迷走神経反射 | |
|---|---|---|---|
| 原因 | 局所麻酔薬の多量投与 | 局所麻酔薬に対する 抗原抗体反応 |
副交感神経の優位 |
| 症状 | しびれ感・耳鳴り 痙攣 意識消失 呼吸抑制・停止 昏睡 心肺停止 |
皮膚症状:蕁麻疹 呼吸症状:気管支喘息 循環症状:頻脈・低血圧 消化器症状:腹痛・嘔吐・下痢 |
顔面蒼白 徐脈・低血圧 悪寒 意識消失 嘔吐・悪心 めまい |
5.発生頻度
アナフィラキシーショックの発生頻度は0.0054%で、その中で危篤になるケースは3-10%と言われています。
6.発生した場合の対応(対処)について
万一、アナフィラキシーショックが起こってしまった場合に歯科医院ではまず、①救急車の要請(迷わず119番!!)
次に②モニタリング・酸素投与・AED装着、更に③アドレナリンの筋肉注射エピペンの使用
→アレルギー体質の場合、両親や患者本人が持っていることあります。
7.アナフィラキシーショックを起こさない安全な治療はどんなものか?
アナフィラキシーショックを絶対に起こさない安全な歯科治療方法はありません。
なぜなら、様々な薬剤や材料がアレルゲンとなるためです。
アレルゲンが特定されていれば、使用しなければ起きませんが、ほとんどの患者が自分では把握していません。
そのため、起きないようにするのと、起きた場合に迅速に対応できるようにしておくことが、最も安全な歯科治療だと考えます。
では、起きないようにするには?
問診が重要です。
アナフィラキシーショックのアレルゲンは家族で似ているため、両親や兄弟姉妹に局所麻酔薬でアナフィラキシーショックの既往がある場合、その種類の局所麻酔薬の使用を避けるか、アレルギー検査(パッチテスト、DLST、Skin Testなど)を行うのも良いかもしれません。
また、果物(グレープフルーツなど)にアレルギーがある場合にはグローブなどに含まれるラテックスでアナフィラキシーショックを起こすこともあります。
その他には歯科でも抗生剤や解熱鎮痛剤を処方しますので、薬剤へのアレルギーについても患者から伝える必要があります。
それにより、アレルゲンと疑われる薬は処方しないようにします。
8.アナフィラキシーショックの既往がある患者さんへの対応は?
「局所麻酔薬でアナフィラキシーショックを起こしたことがある」や「局所麻酔薬にアレルギーがある」の患者さんは歯科治療を受けられないのか?まず、以下の対応を考えます。
(1)アレルギーを起こした時の詳細を聞く
→大抵の場合は迷走神経反射や脳貧血のケースが多い。
①どのような症状を認めたか?
→皮膚症状や呼吸症状など
②症状は局所麻酔薬を注射してから、すぐに起きたか?
→大抵は15分程度で出現する
③緊急搬送された
→アレルギーの検査はされたか
④それとも、しばらく休憩して帰宅したか?
⑤局所麻酔を行なったのは、何度目か?
→1回目か2回目に起きやすい
中には、迷走神経反射や脳貧血のこともあります。
これらを総合評価して、さらに以下の対応を考えていきます。
(2) 局所麻酔薬の種類を変更する
①2%リドカイン1/8万エピネフリン含有(オーラ注®・キシロカイン®)
②3%プロピトカイン(シタネスト®)
③3%メピバカイン(スキャンドネスト®)
→上記の三種類が歯科領域では局所麻酔薬として使用されています。
③アレルギー検査を皮膚科に依頼する
④大学病院への紹介
大学病院には麻酔科医が常駐していて、緊急対応が迅速に行います。
また、全身麻酔下で局所麻酔を併用せずに治療が行えます。
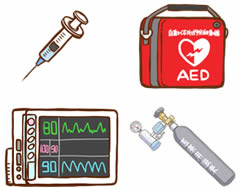
9.安全な設備はどのようなものか?
アナフィラキシーショックが起きた場合に真っ先に必要なものが揃っていることが安全です。
具体的には以下の設備が挙げられます。
①アドレナリン(エピペン)
②モニター
③AED
④酸素ボンベ
⑤救急セット(緊急薬や挿管道具、点滴セットなど)
→それを扱える歯科麻酔科医または歯科医師がいる場合。
10.アナフィラキシーショックを患者さんは広く心配すべきものか?
患者さんもアナフィラキシーショックという現象について知っておくことは大切です。
しかし、良く分からずにアナフィラキシーショックと診断されたり、患者さん自身が局所麻酔薬は使えないと勝手な自己判断をしてしまい、実際はアナフィラキシーショックではないのにも関わらず、歯科医院をたらい回しされるケースも見受けられます。
疑われる場合には、施設の情報を収集し、歯科麻酔専門医の在籍等、人材と設備が整った安全な施設で施設の選択を行い、事前に局所麻酔使用の可否をしっかりと確認することが大切だと思います。
歯科麻酔専門医 里見ひとみ